Define insuficiencia hepática aguda
Daño hepático grave, que puede ser reversible y con aparición de encefalopatía hepática dentro de las 8 semanas del comienzo de los primeros síntomas en ausencia de enfermedad hepática preexistente.
Menciona 2 grupos de virus virus que pueden ocasionar Insuficiencia Hepática
Virus de Hepatitis: (A, B, C, D, E), Herpes simple, Epstein-Barr
¿Cómo se le conoce a esto?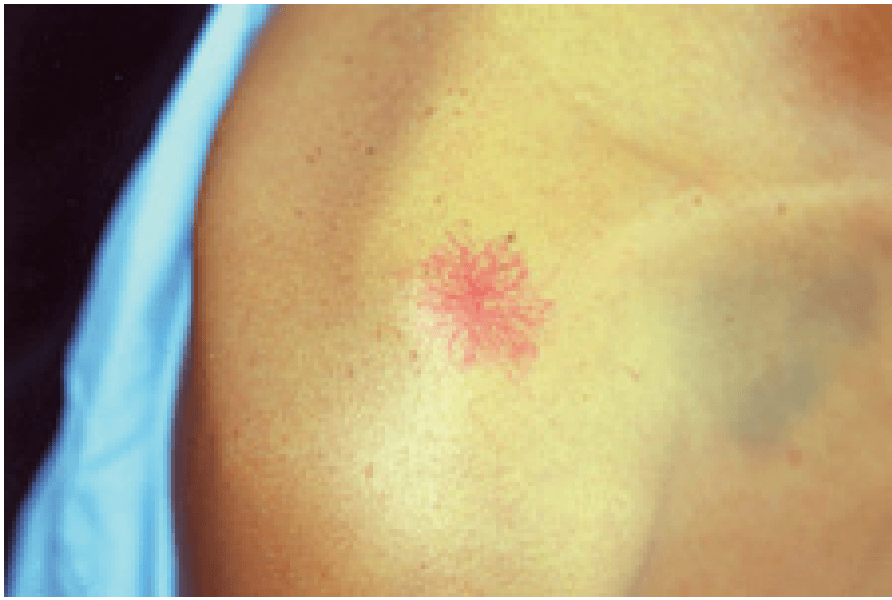
Araña Vascular
¿La biopsia hepática es el gold standard para insuficiencia hepática?
Verdadero o Falso
FALSO
Es el sistema de estadificación usado para evaluar el pronóstico de la cirrosis y la necesidad de un trasplante hepático.
Índice de Child-Pugh
¿Cuándo decimos que un paciente cursa con anemia?
Hemoglobina por debajo de 13 g/l en hombres y menor a 12 g/l en mujeres
Nombra algún fármaco que pueda producir insuficiencia hepática
Paracetamol, Antibióticos (eritromicina, amoxicilina-ácido clavulánico)
MENCIONA EL NOMBRE DEL SIGUIENTE SIGNO CLÍNICO
rueda dentada
Estudio recomendado en todo paciente con diagnóstico de cirrosis hepática.
ENDOSCOPIA
Contraindicaciones para trasplante hepatico
Comorbilidades no tratadas (Diabetes, Hipertensión, Insuficiencia Renal)
Edad relativamente avanzada.
¿En qué valor se considera hiperbilirrubinemia?
Cuando la bilirrubina en sangre supera los 7 mg/dl
Factores de Riesgo para contraer infección por los Virus de Hepatitis
Uso de drogas intravenosas, portadores de tatuajes y piercings, promiscuidad sexual, personal de salud en contacto con sangre hemoderivados y fluidos corporales.
 ¿Cómo se le conoce a este trastorno?
¿Cómo se le conoce a este trastorno?
Acropaquia
o
Dedos en palillo de tambor
Puntaje MELD que te da una mortalidad del 30% en 7 días.
>26
¿Cuándo está indicado el trasplante hépatico?
Fundamentalmente, en cierto grupo de enfermedades: insuficiencia hepática aguda grave, cirrosis hepática, tumores hepáticos
Define encefalopatía hepática
La encefalopatía hepática es un deterioro de la función cerebral que afecta a personas con enfermedad hepática grave producido por la llegada al cerebro de sustancias tóxicas acumuladas en la sangre que normalmente deberían haber sido eliminadas por el hígado
¿Cuántos gramos de alcohol y por cuántos años se considera factor de riesgo para desarrollar insuficiencia hepática alcoholica?
Menciona 2 síndromes que pueden ocasionar la insuficiencia hepática crónica como complicación
Síndrome hepatorrenal, hepatopulmonar y hemorragico.
Menciona 3 alteraciones para clínicas de insuficiencia hepática crónica.
Trombocitopenia, Anemia, Leucopenia, Prolongación del tiempo de protrombina, Hiperbilirrubinemia, Incremento de la Fosfatasa Alcalina, Aminotransferasas incrementadas, Hipoalbuminemia, Hiperglobulinemia:
¿Cuál es el índice pronóstico utilizado para evaluar la gravedad de la cirrosis hepática que se correlaciona con la mortalidad?
MELD
¿Qué significa ENHA?
Esteatohepatitis no alcohólica
Diferenciales de hiperbilirrubinemia de predominio indirecto.
Hemólisis, sepsis, eritropoyesis ineficaz.
¿Cómo se manifiesta la insuficiencia hepática temprana compensada?
Puede ser asintomática o puede presentar datos inespecíficos como Anorexia, Pérdida de peso, Debilidad, Fatiga.
¿Qué significa ALT Y AST?
Aminotransferasas de Alanino (ALT)
Aminotransferasa de Aspartato (AST)
Principal indicación en ENHA
Pérdida de peso